
Contente
- Causas
- Sintomas
- Exames e Testes
- Tratamento
- Outlook (Prognóstico)
- Complicações possíveis
- Quando entrar em contato com um profissional médico
- Prevenção
- Imagens
- Referências
- Data de revisão 24/02/2018
A esporotricose é uma infecção cutânea de longo prazo (crônica) causada por um fungo Sporothrix schenckii.
Causas
Sporothrix schenckii é encontrado em plantas. A infecção geralmente ocorre quando a pele é quebrada durante o manuseio de material vegetal, como roseiras, briões ou sujeira que contém muita cobertura morta.
A esporotricose pode ser uma doença relacionada ao trabalho para pessoas que trabalham com plantas, como agricultores, horticultores, jardineiros de rosas e trabalhadores de viveiros de plantas. Esporotricose generalizada (disseminada) pode se desenvolver em pessoas com um sistema imunológico debilitado quando inalam poeira preenchida com esporos do fungo.
Sintomas
Os sintomas incluem um pequeno nódulo vermelho indolor que se desenvolve no local da infecção. Com o passar do tempo, esse caroço se transformará em úlcera. O nódulo pode se desenvolver até 3 meses após uma lesão.
A maioria das feridas está nas mãos e antebraços porque essas áreas são comumente feridas durante o manuseio das plantas.
O fungo segue os canais do sistema linfático do seu corpo. Pequenas úlceras aparecem como linhas na pele à medida que a infecção se move para cima de um braço ou perna. Essas feridas não curam a menos que sejam tratadas, e podem durar anos. As feridas podem às vezes drenar pequenas quantidades de pus.
Esporotricose em todo o corpo (sistêmica) pode causar problemas respiratórios e pulmonares, infecção óssea, artrite e infecção do sistema nervoso.
Exames e Testes
O médico irá examiná-lo e perguntar sobre seus sintomas. O exame mostrará as feridas típicas causadas pelo fungo. Às vezes, uma pequena amostra do tecido afetado é removida, examinada ao microscópio e testada em laboratório para identificar o fungo.
Tratamento
A infecção da pele é frequentemente tratada com um medicamento antifúngico chamado itraconazol. É tomado por via oral e continuado por 2 a 4 semanas após o desaparecimento das feridas da pele. Você pode ter que tomar o medicamento por 3 a 6 meses. Um medicamento chamado terbinafina pode ser usado em vez de itraconazol.
As infecções que se espalharam ou afetam todo o corpo são frequentemente tratadas com anfotericina B ou às vezes itraconazol. A terapia para doença sistêmica pode durar até 12 meses.
Outlook (Prognóstico)
Com o tratamento, a recuperação total é provável. A esporotricose disseminada é mais difícil de tratar e requer vários meses de terapia. Esporotricose disseminada pode ser fatal para pessoas com um sistema imunológico enfraquecido.
Complicações possíveis
Pessoas com um sistema imunológico saudável podem ter:
- Desconforto
- Infecções secundárias da pele (como staph ou strep)
Pessoas com um sistema imunológico enfraquecido podem se desenvolver:
- Artrite
- Infecção óssea
- Complicações de medicamentos - anfotericina B pode ter efeitos colaterais graves
- Problemas pulmonares e respiratórios (como pneumonia)
- Infecção cerebral (meningite)
- Doença disseminada (disseminada)
Quando entrar em contato com um profissional médico
Marque uma consulta com seu médico se desenvolver nódulos persistentes na pele ou úlceras na pele que não desaparecem. Informe seu médico se você sabe que foi exposto a plantas por jardinagem.
Prevenção
Pessoas com um sistema imunológico enfraquecido devem tentar reduzir o risco de lesões na pele. Usar luvas grossas enquanto a jardinagem pode ajudar.
Imagens
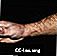
Esporotricose na mão e no braço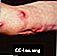
Esporotricose no braço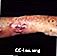
Esporotricose no antebraço
Fungo
Referências
Kauffman CA. Esporotricose. Em: Goldman L, Schafer AI, eds. Goldman-Cecil Medicine. 25a ed. Filadélfia, PA: Elsevier Saunders; 2016: cap 337.
Rex JH, Okhuysen PC. Sporothrix schenckii. Em: Bennett JE, Dolin R, Blaser MJ, eds. Princípios e prática de doenças infecciosas de Mandell, Douglas e Bennett, edição atualizada. 8ª ed. Filadélfia, PA: Elsevier Saunders; 2015: cap 261
Data de revisão 24/02/2018
Atualizado por: Jatin M. Vyas, MD, PhD, Professor Assistente em Medicina, Harvard Medical School; Assistente em Medicina, Divisão de Doenças Infecciosas, Departamento de Medicina, Massachusetts General Hospital, Boston, MA. Também revisado por David Zieve, MD, MHA, Diretor Médico, Brenda Conaway, Diretor Editorial, e o A.D.A.M. Equipe editorial.