
Contente
Para diagnosticar a epilepsia, seu médico precisará verificar se você teve duas ou mais convulsões não provocadas e, em seguida, descobrir que tipo de convulsão foram. Isso pode envolver um exame neurológico e uma variedade de testes, o mais comum dos quais é um eletroencefalograma (EEG). Outros exames podem incluir exames de sangue, uma tomografia computadorizada (TC), imagem por ressonância magnética (MRI) e uma tomografia por emissão de pósitrons (PET). É importante que seu médico diagnostique com precisão que tipo de convulsão você está tendo e onde elas começam para encontrar o tratamento mais eficaz.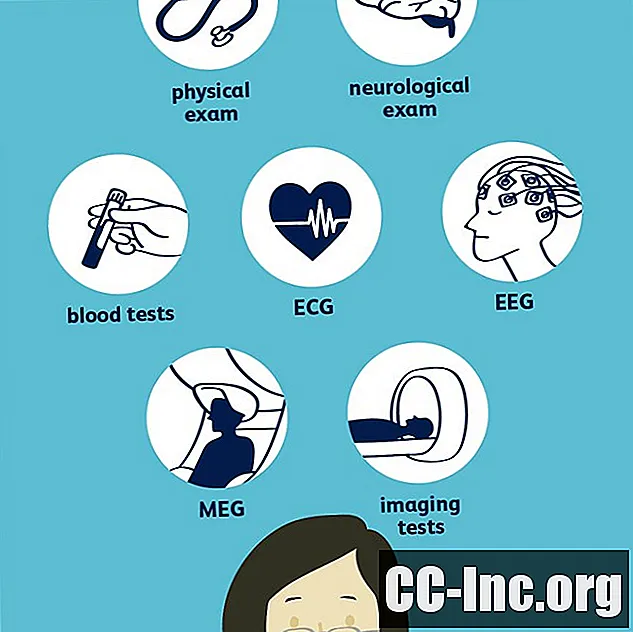
Exame Físico / Histórico Médico
Seu médico começará revisando seu histórico médico e familiar para ver se há convulsões em sua família e perguntando sobre os sintomas que você experimentou.
Diagnosticar a epilepsia pode ser complicado, pois seu médico provavelmente não testemunhará você tendo uma convulsão. Ajuda se você manter um histórico detalhado, incluindo:
- O que você estava fazendo antes de começar a convulsão
- Como você se sentiu antes, durante (se você se lembra de alguma coisa) e depois
- Quanto tempo a convulsão durou
- Qualquer coisa que possa ter desencadeado isso
- Detalhes sobre quaisquer sensações, sentimentos, gostos, sons ou fenômeno visual
Obtenha descrições detalhadas de qualquer pessoa que testemunhou suas convulsões. Os relatos de testemunhas oculares são inestimáveis no diagnóstico da epilepsia.
Provavelmente, você também fará um exame físico para que o médico verifique se há uma condição médica subjacente que está causando as convulsões. Se você já tem uma condição médica crônica, avise seu médico sobre isso, pois pode estar contribuindo para isso.
Mesmo que sua condição subjacente não seja a causa, ela ainda pode interferir com qualquer medicamento anticonvulsivante prescrito pelo médico, causando má absorção ou interações negativas.
Você pode usar nosso Guia de Discussão Médica abaixo para iniciar uma conversa com seu médico sobre seus sintomas e como suas crises se manifestam.
Guia de discussão para médicos de epilepsia
Obtenha nosso guia para impressão na sua próxima consulta médica para ajudá-lo a fazer as perguntas certas.

Laboratórios e testes
Seu médico pode solicitar vários laboratórios e testes para ajudar no diagnóstico.
Testes Neurológicos
Para determinar como suas convulsões podem estar afetando você, seu médico pode realizar alguns testes neurológicos para avaliar seu comportamento, bem como suas habilidades intelectuais e motoras. Isso também pode ajudar a determinar que tipo de epilepsia você tem.
Um exame neurológico pode envolver testes de reflexos, equilíbrio, força muscular, coordenação e capacidade de sentir. Se você for diagnosticado com epilepsia, seu médico provavelmente fará um breve exame neurológico toda vez que você fizer um check-up para ver como sua medicação está afetando você.
Exames de sangue
Provavelmente, você fará alguns exames de sangue, incluindo um painel metabólico abrangente, para ter certeza de que seus rins, tireoide e outros órgãos estão funcionando adequadamente e que não são a causa de seus ataques.
Você também pode fazer um hemograma completo (CBC) para verificar se há infecções. Um exame de sangue também pode examinar seu DNA em busca de condições genéticas que possam explicar seus ataques.
Eletrocardiograma (ECG)
Como é possível ser diagnosticado incorretamente com epilepsia quando você realmente tem uma condição conhecida como síncope (consulte "Diagnósticos Diferenciais" abaixo), seu médico pode querer fazer um eletrocardiograma (ECG) para verificar seu coração. Um ECG pode descartar uma arritmia cardíaca (batimento cardíaco anormal) que pode ter causado a síncope.
O ECG é um teste rápido e indolor que mede e registra a atividade elétrica do coração por vários minutos, usando eletrodos colocados no peito. O médico pode então dizer se o seu coração está batendo regularmente e se está trabalhando demais ou não.
Eletroencefalograma (EEG)
Um eletroencefalograma (EEG) é a ferramenta de diagnóstico mais comum que os médicos usam para a epilepsia, pois detecta ondas cerebrais anormais. não pode excluí-los, pois algumas pessoas apresentam ondas cerebrais normais entre as crises.
Outros apresentam atividade cerebral anormal, mesmo quando não estão tendo uma convulsão. As ondas cerebrais anormais também podem ser vistas quando você teve um derrame, traumatismo craniano ou quando você tem um tumor.
Pode ser útil fazer um EEG dentro de 24 horas após sua primeira crise, se possível.
Seu médico pode indicar que você vá para o EEG bem cedo pela manhã, quando ainda estiver sonolento, ou peça que fique acordado até tarde na noite anterior para aumentar a chance de registrar a atividade convulsiva.
Para este procedimento, os eletrodos são fixados ao couro cabeludo com uma cola lavável. Os eletrodos têm fios que os conectam a uma máquina de EEG, que registra a atividade elétrica do seu cérebro, normalmente enquanto você está acordado. Os eletrodos são simplesmente para detecção e não conduzem eletricidade, por isso é um procedimento totalmente indolor. Um EEG pode durar de 20 minutos a duas horas, dependendo das ordens do seu médico.
As ondas cerebrais são registradas como linhas onduladas chamadas traços, e cada traço representa uma área diferente do cérebro. Seu neurologista está procurando padrões, chamados epileptiformes, que mostram uma tendência à epilepsia.Eles podem se manifestar como picos, ondas agudas ou descargas de picos e ondas.
Se uma atividade anormal aparecer em seu EEG, o rastreamento pode mostrar onde em seu cérebro a convulsão se originou. Por exemplo, se você está tendo ataques generalizados, o que significa que eles envolvem os dois lados do cérebro, provavelmente haverá descargas de picos e ondas espalhadas por todo o cérebro. Se você está tendo ataques focais, o que significa que eles envolvem apenas uma área do seu cérebro, haverá picos ou ondas agudas naquele local específico.
Seu médico pode querer que você faça um EEG de alta densidade em vez de um EEG clássico. Isso significa apenas que os eletrodos são colocados mais próximos, o que pode ajudar a identificar com mais precisão onde em seu cérebro as crises estão começando.
Magnetoencefalografia (MEG)
Os neurônios em seu cérebro criam correntes elétricas que, por sua vez, criam pequenos campos magnéticos que podem ser medidos com magnetoencefalografia (MEG). Um MEG geralmente é feito ao mesmo tempo que um EEG ou usado com imagens de ressonância magnética (MRI) e pode ser especialmente útil para localizar a área do cérebro de onde vêm os ataques.
Semelhante a um EEG, um MEG é não invasivo e indolor, usando bobinas de metal e sensores para medir a função cerebral. Pode ser mais preciso do que um EEG para detectar a localização de seus ataques porque o crânio e o tecido ao redor do cérebro não interferem nas leituras, ao passo que afetam as leituras de um EEG. No entanto, os dois testes se complementam, pois cada um pode detectar anormalidades que o outro não detecta.
Imaging
Seu médico pode querer fazer um ou mais testes de imagem do seu cérebro para verificar se há alguma anormalidade e para identificar onde as crises se originam em seu cérebro.
Imagem de ressonância magnética (MRI)
A imagem por ressonância magnética (MRI) usa um campo magnético e ondas de rádio para fornecer uma imagem detalhada de seu cérebro e é considerada o melhor método de imagem para epilepsia porque é especialmente sensível para detectar uma variedade de causas de convulsões. Ele pode descartar anomalias e lesões estruturais do cérebro que podem estar causando as convulsões, bem como áreas que se desenvolveram de forma anormal e alterações na substância branca do cérebro.
Tomografia Computadorizada (TC)
A tomografia computadorizada (TC) utiliza raios X e pode ser usada para encontrar problemas óbvios em seu cérebro, como hemorragia, cistos, tumores grandes ou anormalidades estruturais óbvias. Uma tomografia computadorizada pode ser usada na sala de emergência para descartar quaisquer condições que necessitem de tratamento imediato, mas uma ressonância magnética é considerada mais sensível e geralmente usada em situações não emergenciais.
Tomografia por Emissão de Pósitrons (PET)
Quando você faz uma PET, uma dose baixa de material radioativo é injetada em sua veia para registrar como seu cérebro usa o açúcar. Essa varredura geralmente é feita entre as crises para identificar as áreas do cérebro que não estão metabolizando bem o açúcar, um indicador da origem da crise. Este teste é especialmente útil quando você tem ataques focais.
Tomografia Computadorizada de Emissão de Fóton Único (SPECT)
Um teste de tomografia computadorizada de emissão de fóton único (SPECT) é um teste especializado que geralmente só é usado se outros testes não foram capazes de localizar onde suas crises começam. Quando você tem uma convulsão, mais sangue flui para a área de seu cérebro em que se origina.
Um teste SPECT é o mesmo que uma tomografia computadorizada, exceto que, como uma tomografia PET, você é injetado com uma baixa dose de material radioativo antes de a varredura em si ser feita. O material radioativo mostra a atividade do fluxo sanguíneo em seu cérebro, ajudando a localizar a origem de suas convulsões.
Diagnósticos Diferenciais
Várias outras condições podem parecer um distúrbio convulsivo, e seu médico pode precisar descartá-las antes de diagnosticar você com epilepsia.
Síncope
A síncope ocorre quando você perde a consciência devido à falta de fluxo sanguíneo para o cérebro, o que pode fazer com que seus músculos se contraiam ou enrijecem, semelhante a uma convulsão. Seu corpo reage de forma exagerada e sua pressão arterial e frequência cardíaca despencam, fazendo com que você desmaie. Uma vez que você está deitado, a gravidade permite que o sangue retorne ao seu coração e você recupere a consciência rapidamente.
Pode ser diagnosticado erroneamente como epilepsia, principalmente se ninguém testemunhou o evento.
A causa mais comum de síncope é síncope vasovagal. Também chamado de desmaio simples ou síncope reflexa, essa condição ocorre devido a um reflexo neurológico que geralmente é desencadeado por fatores como dor, medo, uma situação perturbadora, estresse ou visão de sangue.
Se o seu médico suspeitar que a síncope vasovagal é a causa do que parecia ser uma convulsão, você pode fazer um teste de inclinação para ajudar a diagnosticar. Em um teste de mesa inclinada, você se deita em uma mesa que é lentamente inclinada para cima até ficar em pé enquanto sua pressão arterial e frequência cardíaca são monitoradas para ver como respondem à gravidade. Isso pode fazer você desmaiar.
Algumas pessoas com síncope vasovagal apresentam sinais de alerta de que estão prestes a desmaiar, como suor, náusea, visão embaçada ou fraqueza, mas algumas pessoas não.
Síndrome do QT longo também pode causar síncope. É um distúrbio hereditário do sistema elétrico cardíaco, que controla os batimentos cardíacos. Pessoas com síndrome do QT longo podem desenvolver episódios súbitos e inesperados de uma variedade peculiar de taquicardia ventricular, um ritmo cardíaco rápido potencialmente perigoso, que comumente leva a síncope súbita e pode até levar a parada cardíaca súbita. A síndrome do QT longo, uma vez diagnosticada, pode ser tratada com eficácia.
Há outros momentos em que o gatilho da síncope é desconhecido, mas os episódios geralmente acontecem quando você está de pé.
Uma diferença entre uma convulsão e uma síncope é que, quando você acorda após a síncope, fica imediatamente alerta. Com uma convulsão, você geralmente fica sonolento e desorientado por alguns minutos ou mais. É muito raro ter síncope e convulsão ao mesmo tempo.
Ataque isquêmico transitório
Um ataque isquêmico transitório (TIA) é freqüentemente referido como um mini-AVC e é muito mais provável em adultos mais velhos. Durante um AIT, o fluxo sanguíneo para o cérebro é temporariamente bloqueado e seus sintomas podem ser semelhantes aos de um derrame. No entanto, ao contrário de um derrame, geralmente se resolve em alguns minutos sem nenhum dano duradouro. Um TIA pode ser um sinal de alerta de que você terá um AVC no futuro e sempre precisa de atenção médica.
Um TIA pode ser confundido com uma convulsão. Ocasionalmente, as pessoas apresentam membros trêmulos durante um TIA, embora isso não seja comum. Ambos os AITs e um tipo de convulsão conhecido como convulsões afásicas podem causar afasia (incapacidade de falar ou compreender os outros). Uma diferença é que com um TIA, isso acontece de repente e não piora, enquanto em uma crise afásica, geralmente progride.
Tanto o TIA quanto as convulsões também podem fazer com que você caia repentinamente no chão, o que é chamado de ataque de queda. Se você for um adulto mais velho e nunca teve uma convulsão antes, seu médico provavelmente fará um teste para descartar ou confirmar um TIA.
Enxaqueca
Tanto a enxaqueca quanto a epilepsia envolvem episódios de disfunção cerebral e compartilham alguns sintomas, incluindo dor de cabeça, náuseas, vômitos, aura visual, formigamento e dormência. Ter um histórico pessoal ou familiar de enxaqueca pode ser uma grande pista que ajudará seu médico a diferenciar as duas preocupações.
Embora a dor de cabeça seja o sintoma marca registrada de uma enxaqueca, 45 por cento das pessoas com epilepsia também a apresentam depois de ter uma convulsão, e a dor pode ser semelhante a uma enxaqueca. Além disso, até um terço das pessoas com enxaqueca não sentem dor de cabeça com pelo menos algumas de suas enxaquecas.
Muitas pessoas com enxaqueca têm uma aura visual que as permite saber que uma enxaqueca está chegando. A aura visual também pode ocorrer com epilepsia que se origina no lobo occipital do cérebro. Auras visuais epilépticas tendem a durar apenas alguns minutos, enquanto as auras visuais de enxaqueca podem durar até uma hora.
Sintomas somatossensoriais como dormência, formigamento, dor e sensação de que um ou mais membros estão "adormecidos" também podem ocorrer na epilepsia e na enxaqueca. Como auras visuais, eles se espalham lentamente e podem durar até uma hora na enxaqueca, ao passo que eles aparecem rapidamente e duram apenas alguns minutos na epilepsia.
A perda da consciência e da atividade motora, como enrijecimento ou espasmos musculares, é muito incomum na enxaqueca, portanto, esses sintomas têm muito mais probabilidade de ser epilepsia. A confusão mental ou a sonolência que perduram por algum tempo após um episódio são mais comuns na epilepsia, mas também podem ocorrer em certos tipos de enxaqueca.
Ataques de pânico
Se você tem tendência a ataques de pânico, provavelmente tem um transtorno de ansiedade latente. Os sintomas de um ataque de pânico são sudorese, aumento da frequência cardíaca, sensação de morte iminente, dor no peito, tontura e falta de ar. Um ataque de pânico também pode resultar em tremores e tremores. Raramente, a hiperventilação que costuma acompanhar um ataque pode fazer com que você perca a consciência por um momento. Tudo isso pode ser confundido com sinais de convulsão.
Os ataques de pânico têm maior probabilidade de ser confundidos com convulsões quando você não está se sentindo ansioso ou estressado antes de ocorrer um ataque. As convulsões também podem ser confundidas com ataques de pânico, uma vez que os transtornos de ansiedade comumente co-ocorrem com a epilepsia e o medo pode ocorrer após uma convulsão, especialmente na epilepsia do lobo temporal.
Uma maneira de saber a diferença entre um ataque de pânico e uma convulsão é que um ataque de pânico pode durar de minutos a horas, enquanto as convulsões ocorrem de forma abrupta e geralmente duram menos de dois minutos.
Os automatismos motores, como estalar os lábios ou piscar, falta de resposta e sonolência após um episódio, também são improváveis em um ataque de pânico, mas são comuns em convulsões.
Apreensões psicogênicas não epilépticas
Embora as convulsões não-epilépticas psicogênicas (PNES) se assemelhem às convulsões normais, não há atividade elétrica cerebral anormal que as vincule à epilepsia. A causa dessas convulsões parece ser mais psicológica do que física, e são categorizadas como um subtipo de transtorno de conversão sob os sintomas somáticos e transtornos relacionados no Manual Diagnóstico e Estatístico de Transtornos Mentais, 5ª edição (DSM-5). O monitoramento de vídeo EEG é geralmente usado para diagnosticar PNES.
Existem várias diferenças entre as crises epilépticas e as crises psicogênicas não-epilépticas:
Ataques epilépticosGeralmente dura entre 1 a 2 minutos
Os olhos geralmente estão abertos
A atividade motora é específica
Vocalização é incomum
Batimento cardíaco rápido é comum
Tons de azul na pele são comuns
Os sintomas pós-convulsão incluem sonolência, confusão, dor de cabeça
Pode ter mais de 2 minutos
Os olhos estão frequentemente fechados
A atividade motora é variável
Vocalização é comum
Batimento cardíaco rápido é raro
O tom azulado da pele é raro
Os sintomas pós-convulsão são mínimos e desaparecem rapidamente
Narcolepsia com Cataplexia
A narcolepsia é um distúrbio do sono que causa episódios de sonolência extrema, nos quais você pode adormecer por alguns segundos a alguns minutos ao longo do dia. Isso pode acontecer a qualquer momento, inclusive quando você está caminhando, falando ou dirigindo. É raro, afetando cerca de 135.000 a 200.000 pessoas nos Estados Unidos.
Quando você tem narcolepsia com cataplexia, chamada narcolepsia tipo 1, também experimenta perda súbita parcial ou completa do tônus muscular, que pode resultar em fala arrastada, joelhos dobrados e até mesmo quedas. Isso pode ser confundido com uma convulsão atônica, que também causa perda de tônus muscular.
Uma maneira de diferenciar os dois é que a cataplexia geralmente ocorre depois que você experimenta uma emoção forte, como riso, medo, surpresa, raiva, estresse ou excitação. Seu médico pode fazer um estudo do sono e um teste de latência múltipla do sono (MSLT) para diagnosticar a narcolepsia.
Transtornos do movimento paroxístico
Existem vários distúrbios paroxísticos do movimento que podem parecer epilepsia por causa das contrações involuntárias, contorções ou movimentos repetitivos que podem ocorrer em momentos diferentes.
A causa desses distúrbios não é compreendida, mas eles podem acontecer sem motivo, ser familiares ou ocorrer quando você tem outra condição, como esclerose múltipla (EM), derrame ou lesão cerebral traumática. Medicamentos anticonvulsivantes podem ser úteis para certos tipos desses distúrbios e costumam ser diagnosticados com base em seu histórico e possivelmente em um EEG monitorado por vídeo.
Como a epilepsia é tratada