
Contente
O câncer cervical é geralmente diagnosticado com um esfregaço de Papanicolaou, que é um teste de rastreamento de rotina. De acordo com o Colégio Americano de Obstetras e Ginecologistas, mulheres de 21 a 29 anos devem fazer um exame de Papanicolaou a cada três anos, e as mulheres entre 30 e 65 anos devem fazer a cada cinco anos. Existem outros exames que também podem identificar o câncer cervical , principalmente nos estágios mais avançados.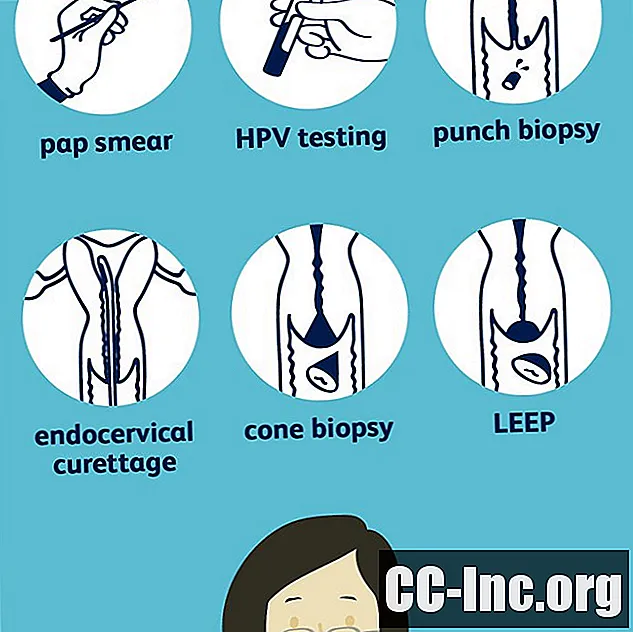
Auto-verificações
Os sintomas do câncer cervical geralmente não aparecem até que o câncer tenha progredido para um estágio bastante avançado. E o HPV, a causa mais comum de câncer cervical, geralmente não causa sintomas - por isso é tão importante fazer o exame de Papanicolaou regularmente.
O que observar:
No entanto, existem algumas coisas que você pode procurar. Observá-los não permitirá que você diagnostique o câncer cervical. Em vez disso, são simplesmente sinais de que você deve consultar um médico:
- Verrugas genitais, que podem ser elevadas, indolores e da cor da pele
- Corrimento vaginal
- Sangramento uterino anormal
- Frequência urinária aumentada
- Dor pélvica, especialmente durante a relação sexual
Laboratórios e testes
Alterações anormais no colo do útero geralmente se desenvolvem ao longo de vários anos. Como as células cervicais passam por uma série de alterações antes de se tornarem células cancerosas, é possível rastrear evidências de HPV ou alterações pré-cancerosas com testes diagnósticos.
Os dois métodos mais simples incluem:
Esfregaço de papanicolau
O esfregaço de Papanicolaou desempenha um papel vital no diagnóstico do câncer cervical. É como a maioria das mulheres descobre que tem displasia cervical ou câncer cervical. É um teste simples que pode revelar anormalidades do colo do útero muito antes de progredirem para o câncer.
O esfregaço de Papanicolaou geralmente é feito em uma sala de exames durante um exame ginecológico de rotina. Durante o esfregaço de Papanicolaou, o médico remove uma pequena quantidade de tecido do colo do útero. Isso é feito esfregando suavemente o colo do útero com uma pequena escova tipo rímel ou cotonete.
Leva apenas alguns segundos para coletar uma amostra. Algumas mulheres experimentam uma leve sensação de cólicas semelhante a cólicas menstruais depois disso, mas geralmente não há dor.
As células são examinadas ao microscópio e as células anormais são chamadas de displasia cervical.
A displasia cervical é classificada da seguinte forma:
- ASCUS(células atípicas de significado indeterminado) descreve quaisquer alterações levemente anormais. A causa pode ser o resultado de qualquer coisa, desde uma infecção ao desenvolvimento de células pré-cancerosas. ASCUS não é uma indicação de displasia cervical até que novos testes de confirmação sejam realizados.
- AGUS (células glandulares atípicas de significado indeterminado) refere-se a uma anormalidade nas células glandulares que produzem muco. Embora não seja tecnicamente classificado como displasia cervical, AGUS pode ser uma indicação de uma doença grave subjacente. Os resultados de AGUS são considerados raros, ocorrendo em menos de um por cento de todos os resultados do esfregaço de Papanicolaou.
- LGSIL (lesão intraepitelial escamosa de baixo grau) significa que o teste detectou displasia leve. É o achado mais comum e, na maioria dos casos, desaparece por conta própria em dois anos.
- HGSIL (lesão intraepitelial escamosa de alto grau) é uma classificação mais séria que, se não tratada, pode levar ao desenvolvimento de câncer cervical.
Se você tiver um teste de Papanicolaou anormal, é extremamente importante seguir as recomendações de seu médico, seja uma colposcopia, uma biópsia cervical ou uma repetição do teste de Papanicolaou em um ano.
Teste de HPV
O teste de HPV é outro exame importante que pode ser feito ao mesmo tempo que o esfregaço de Papanicolaou ou após um resultado anormal, usando um segundo ou o mesmo cotonete.A amostra coletada é enviada para um laboratório para identificar o vírus.
Embora existam mais de 100 cepas do vírus, nem todas causam câncer. Cerca de 70% dos cânceres cervicais são causados por HPV 16 e HPV 18, com outros 20% dos cânceres cervicais relacionados à infecção por HPV 31, 33, 34, 45, 52 e 58.
Procedimentos
Se o seu exame de Papanicolaou revelar anormalidades cervicais, umcolposcopia A colposcopia é um exame no consultório que permite ao médico visualizar o colo do útero mais de perto com um colposcópio, um instrumento iluminado que amplia o colo do útero. É colocado fora da vagina durante o exame. As imagens vistas no colposcópio podem ser projetadas em uma tela para uma visão mais detalhada e planejamento da biópsia.
O médico pode realizar uma biópsia durante o exame ou talvez separá-la para que uma amostra do tecido cervical possa ser examinada por um patologista.
Punch Biopsy
Durante a colposcopia, o médico pode realizar uma biópsia cervical dependendo do que for encontrado durante o exame, que envolve a remoção de uma pequena quantidade de tecido cervical para ser examinado ao microscópio.
Na maioria das vezes, é uma biópsia por punção, na qual o médico remove uma pequena amostra de tecido com um dispositivo semelhante a um punção de papel. O médico leva apenas alguns segundos para coletar uma amostra de tecido e o desconforto é passageiro. Dependendo dos achados durante a colposcopia, algumas áreas do colo do útero podem ser biopsiadas.
As células anormais encontradas durante uma colposcopia e biópsia podem ser descritas como neoplasia intraepitelial cervical (NIC).
Curetagem Endocervical
A curetagem endocervical (CEC) é outro tipo de biópsia cervical que pode ser feita durante um exame de colposcopia. Durante uma CEC, o médico usa uma pequena escova para remover o tecido do canal endocervical, a área estreita entre o útero e o colo do útero. Como na biópsia por punção, o tecido é examinado por um patologista.
Uma ECC pode ser moderadamente dolorosa, como cólicas menstruais fortes.
Antes de chegar para o procedimento, há uma série de coisas que você deve fazer. Entre eles:
- Evite tomar aspirina ou anticoagulantes antes do procedimento.
- Não faça ducha nem use tampões por pelo menos três dias antes do procedimento.
- Evite relações sexuais por pelo menos três dias antes do procedimento.
As mulheres podem esperar sentir sintomas leves nos dias seguintes ao procedimento, incluindo dores localizadas e cólicas. Um analgésico de venda livre geralmente pode ajudar a aliviar parte do desconforto.
Além da dor, pode haver sangramento vaginal ou secreção escura, portanto, use um absorvente higiênico. Você precisará limitar suas atividades por um ou dois dias e evitar relações sexuais, absorventes internos ou duchas higiênicas até que esteja totalmente curado.
Biópsia em cone
Há momentos em que uma biópsia maior precisa ser feita para diagnosticar o câncer cervical ou remover tecido para que ele não se torne canceroso. Nesses casos, uma biópsia em cone pode ser realizada.
Durante uma biópsia em cone, um pedaço de tecido em forma de cone é removido. Este procedimento é feito sob anestesia geral. Uma biópsia em cone também é usada para remover tecido pré-canceroso do colo do útero.
Você pode sentir dor ou sangramento por alguns dias após o procedimento. Embora não seja comum, após uma biópsia em cone, algumas mulheres sentem dores menstruais, diminuição da fertilidade ou colo do útero incompetente, o que pode levar a parto vaginal prematuro se você engravidar.
Discuta essas preocupações e riscos com seu médico, já que a extensão desses efeitos está relacionada à localização e ao tamanho exatos de sua biópsia, bem como a quão bem você cura.
LEEP
Um tipo específico de biópsia em cone, um procedimento de excisão eletrocirúrgica de alça (CAF), é um procedimento feito sob anestesia local para remover tecido do colo do útero. A CAF usa uma alça de fio eletricamente carregada para remover uma amostra de tecido. Este método é mais comumente usado para tratar a displasia cervical de alto grau, em vez de diagnosticar o câncer cervical.
Assim como ocorre com a biópsia em cone, as mulheres podem sentir dor e sangramento por alguns dias após o procedimento de CAF. Isso também pode resultar em consequências em longo prazo, como dor menstrual, diminuição da fertilidade ou colo do útero incompetente.
Estágios
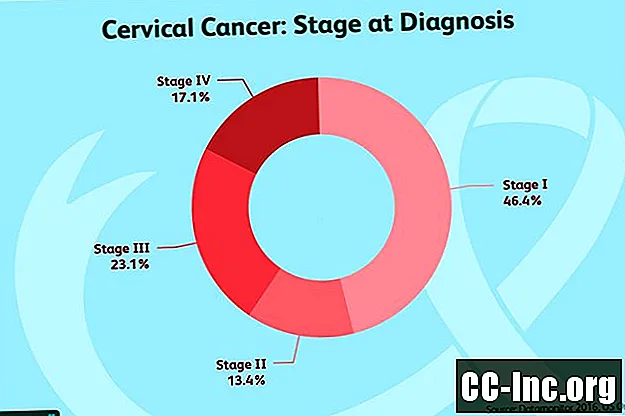
Assim que os resultados da biópsia retornarem, o câncer cervical pode ser descartado ou diagnosticado. Se for feito um diagnóstico de câncer cervical, a próxima etapa é determinar o estágio do câncer cervical. Existem cinco estágios de câncer cervical, cada um representando o quanto o câncer avançado se espalhou.
Estágio 0: este estágio do câncer é considerado não invasivo (carcinoma in situ), com base em uma biópsia ou esfregaço de Papanicolaou, e qualquer estágio além do estágio 0 é considerado invasivo. Tem havido muito debate sobre se isso é realmente câncer ou um estágio pré-canceroso.
Estágio I: Esses tumores geralmente são vistos apenas com um microscópio, mas no estágio avançado I, o câncer pode ser visto sem um microscópio. As células cancerosas invadiram o colo do útero e as células não estão mais apenas na superfície. Este estágio é dividido em:
- Estágio IA1: A área de invasão não tem mais do que 3 mm de profundidade e não mais do que 7 mm de largura.
- Estágio IA2: A área de invasão é maior que 3 mm, mas não mais que 5 mm de profundidade e não mais que 7 mm de largura.
- Estágio IA: Este é o estágio inicial do câncer cervical invasivo. O câncer ainda não pode ser visualizado a olho nu e só pode ser identificado ao microscópio. Este estágio é subdividido por tamanho em:
- Estágio IB1: Esses tumores só podem ser vistos ao microscópio e têm menos de 4 cm de tamanho.
- Estágio IB2: Esses tumores podem ser vistos sem um microscópio e têm mais de 4 cm de tamanho.
- Estágio IB: Este estágio inclui tumores que são ligeiramente maiores do que o estágio IA e podem ou não ser visíveis sem um microscópio.
Estágio II: Esses tumores se espalharam além do colo do útero.
- Estágio IIA1: O tumor pode ser visto sem um microscópio, mas não tem mais de 4 cm de tamanho.
- Estágio IIA2: O tumor pode ser visto sem um microscópio e tem mais de 4 cm de tamanho.
- Estágio IIA: Esses cânceres se espalharam além do colo do útero até os dois terços superiores da vagina, mas não se espalharam pelo útero. Isso é subdividido por tamanho em:
- Estágio IIB: O câncer se espalhou para os tecidos ao redor do útero e os dois terços superiores da vagina, mas não para a parede pélvica.
Estágio III: Neste estágio, o câncer cervical se espalha para o útero e a vagina próximos ou para a parede pélvica.
- Estágio IIIA: Esses cânceres podem ter se espalhado para o terço inferior da vagina, mas não para a parede pélvica.
- Estágio IIIB: Existem alguns motivos pelos quais o câncer cervical seria classificado como estágio IIIB. Uma é se ele invadiu a parede pélvica. A outra é se ele bloqueou um ou ambos os ureteres (os tubos que vão do rim até a bexiga), de forma que os rins aumentaram de tamanho ou pararam de funcionar normalmente.
Estágio IV: Neste estágio, o câncer se espalha além das regiões adjacentes para outras áreas do corpo.
- Estágio IV: Esses cânceres se espalharam de modo que invadiram a bexiga ou o reto ou ambos (se espalharam para órgãos pélvicos adjacentes).
- Estágio IVB: Esses cânceres se espalharam para regiões distantes do corpo, por exemplo, nódulos linfáticos em uma região distante do corpo, pulmões, fígado ou ossos.
Imaging
O câncer cervical que se espalha é considerado câncer invasivo. Os exames de imagem podem ajudar a identificar áreas de metástase.
Em geral, os testes de imagem são usados para estadiamento. Portanto, se você removeu o câncer cervical não invasivo e não apresenta sinais ou sintomas de metástase, esses exames provavelmente não são necessários. Se o seu médico suspeitar de disseminação local ou metástase à distância, devido aos seus sintomas ou ao aparecimento do tumor (no exame físico ou ao microscópio), os exames de imagem serão usados para avaliar as regiões do corpo com as quais há preocupação.
Testes de imagem comuns
- Ultra-som: um ultra-som pode observar o colo do útero, a bexiga e toda a região pélvica para determinar a causa dos sintomas. Também pode ser usado para visualizar outras áreas do corpo se houver preocupação com metástases.
- Raio-X: um raio-X, como o de tórax, pode identificar câncer cervical metastático que se espalhou para os pulmões ou costelas, por exemplo. Raramente, uma anormalidade observada em um raio-X de rotina pode ser o primeiro sinal de câncer cervical metastático.
- Ressonância magnética: uma ressonância magnética pode ser usada para visualizar a área do colo do útero e da pelve. Uma ressonância magnética é especialmente útil para avaliar a coluna e a medula espinhal, onde o câncer cervical em estágio avançado pode se espalhar.
- Tomografia computadorizada: uma tomografia computadorizada, como uma ressonância magnética, pode visualizar a área do colo do útero e da pelve, bem como outras regiões do corpo onde o câncer cervical pode ter metástase.
Diagnósticos Diferenciais
Existem algumas outras condições que podem inicialmente parecer semelhantes ao câncer cervical ou infecção por HPV. Seu médico pode suspeitar deles inicialmente, mas os testes irão rapidamente descartá-los.
- Câncer endometrial: o câncer endometrial é o câncer do útero. O colo do útero é a passagem entre a vagina e o útero, portanto, às vezes, as duas doenças podem parecer semelhantes se uma delas se espalhou para o outro local. Em geral, uma biópsia é um bom método para distinguir entre os dois.
- Câncer vaginal: o câncer vaginal não é comum e, como a vagina está muito ligada ao colo do útero, as condições podem ser semelhantes. No entanto, como ocorre com o câncer de endométrio, uma biópsia pode diferenciar esses tipos de câncer.
- Herpes: o herpes é uma doença sexualmente transmissível (DST) que causa feridas vaginais e você ou seu parceiro podem confundir lesões de herpes com verrugas genitais. As lesões podem parecer diferentes umas das outras em um exame pélvico no consultório médico. E, como os dois tipos de infecção podem ser diagnosticados com uma amostra colhida durante um exame médico, seu médico pode testá-lo para determinar qual delas você tem se for difícil distinguir as lesões.
- Sífilis: outra DST que causa lesões vaginais visíveis, as feridas da sífilis parecem feridas abertas e costumam ser avermelhadas, em contraste com as verrugas incolores que o HPV pode causar. No entanto, é comum confundir as condições se você não for treinados em reconhecê-los, e uma visita médica pode ajudar a esclarecer a diferença com um exame pélvico e exames laboratoriais.